UNG THƯ DẠ DÀY SỚM
TỔNG QUAN
Khái niệm về ung thư dạ dày sớm (EGC) bắt nguồn từ Nhật Bản vào năm 1962. Vào thời điểm đó, EGC được định nghĩa là một loại ung thư có thể điều trị thành công bằng phẫu thuật. EGC hiện được định nghĩa cụ thể hơn là ung thư biểu mô tuyến giới hạn ở niêm mạc hoặc dưới niêm mạc (T1), không phân biệt di căn hạch (N bất kỳ). Những bệnh ung thư này có tiên lượng tốt hơn đáng kể so với các giai đoạn tiến triển của ung thư dạ dày. Điều quan trọng là định nghĩa này đã được thừa.
DỊCH TỄ HỌC
Trên toàn cầu, ung thư biểu mô tuyến dạ dày, với gần một triệu trường hợp biến chứng hàng năm, là nguyên nhân thứ ba gây tử vong do ung thư toàn cầu và là nguyên nhân dẫn đến tử vong do ung thư kết hợp nhiễm trùng. EGC chiếm từ 15-57% trường hợp ung thư dạ dày, tùy thuộc vào khu vực địa lý và sự hiện diện của các chương trình tầm soát. Các khu vực có tỷ lệ mắc bệnh cao bao gồm Châu Mỹ Latinh, Đông Á, và các khu vực ở Châu Âu và Trung Đông.
Tỷ lệ mắc ung thư dạ dày sớm (EGC), cũng như tỷ lệ ung thư biểu mô tuyến dạ dày thay đổi tùy thuộc vào dân số. Tỷ lệ mắc ung thư dạ dày cao gấp 5-10 lần ở Đông Á do các chương trình tầm soát đã được thực hiện ở Nhật Bản trong vài thập kỷ và gần đây là ở các khu vực khác của Đông Á, tạo điều kiện phát hiện sớm. Sự khác biệt cũng được cho là do định nghĩa mô học dạ dày sớm ở các trung tâm châu Á và không phải châu Á (xem bài phân loại).
Không có sự khác biệt đáng kể về đặc điểm nhân khẩu học của bệnh nhân EGC giữa các nước Châu Á và không thuộc Châu Á.
Sự phân bố giới tính và tuổi của EGC tương tự nhau ở Nhật Bản, Châu Âu và Châu Mỹ. Tuổi trung bình khi được chẩn đoán là khoảng 60 tuổi, và nam bị nhiều hơn nữ.
Ung thư dạ dày có thể được phân loại theo nhiều cách, theo cả phát hiện mô học và đại thể. Ngoài ra, các chất chỉ điểm phân tử trong tương lai có thể giúp xác định rõ hơn việc phân loại các khối u này, có thể ảnh hưởng đến các lựa chọn điều trị và xác định rõ hơn tiên lượng của bệnh nhân (xem bài phân loại ung thư dạ dày sớm).
TRIỆU CHỨNG
Các triệu chứng của ung thư dạ dày sớm (EGC) không đặc hiệu, có thể không có triệu chứng hoặc có biểu hiện khó tiêu, đau nhẹ vùng thượng vị, buồn nôn hoặc chán ăn.
Tiền căn các triệu chứng mơ hồ ở đường tiêu hóa trên có thể xuất hiện từ 6-12 tháng trước khi chẩn đoán EGC và xảy ra ở 90-95% bệnh nhân không được phát hiện qua tầm soát. Các tổn thương loét có thể có tiền triệu lâu dài hơn so với các tổn thương nhô cao. Do tỷ lệ mắc chứng khó tiêu cao ở nhiều dân số, nhiều EGC có thể được chẩn đoán tình cờ.
Các dấu hiệu hoặc triệu chứng cảnh báo bệnh xâm lấn ở bệnh nhân EGC, như thiếu máu chiếm 5-15% hoặc sụt cân chiếm 4-40%. So với ung thư biểu mô tuyến tiến triển, sụt cân xảy ra ở hơn 60% các trường hợp.
CHẨN ĐOÁN
Nội soi với sinh thiết không mục tiêu có hệ thống và sinh thiết có mục tiêu các sang thương nghi ngờ là tiến trình chẩn đoán được lựa chọn cho ung thư dạ dày sớm (EGC). Nó nhạy và đặc hiệu hơn để phát hiện EGC so với chụp X quang barít cản quang.
Độ chính xác của nội soi ánh sáng trắng để phát hiện EGC khoảng 90-96%, mặc dù một số nghiên cứu đã tìm thấy giá trị thấp hơn.
Trên nội soi, EGC có thể xuất hiện dưới dạng một khối lồi, một mảng nông, đổi màu niêm mạc, chỗ lõm hoặc vết loét (bài hình ảnh ung thư dạ dày sớm). Các phát hiện trên nội soi có thể dự đoán giai đoạn EGC với độ chính xác cao.
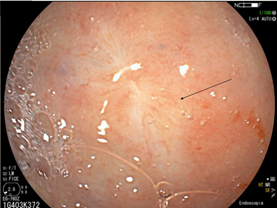
Sang thương ung thư sớm dạng phẳng ở hang vị
Các phát hiện liên quan đến sang thương ở niêm mạc bao gồm lồi hoặc lõm trên bề mặt trơn láng, bờ gồ nhẹ và các nếp gấp hội tụ thuôn mịn.
Các gợi ý sang thương dưới niêm mạc bao gồm bề mặt không đều, bờ cao rõ rệt và các nếp hội tụ hình khoeo, cắt đột ngột hoặc hợp nhất.
Các công nghệ hình ảnh mới như hình ảnh dải hẹp (NBI), hình ảnh màu kết hợp (LCI), ánh sáng xanh (BLI) với độ phóng đại cao giúp ích cho chẩn đoán.
Việc phát hiện các tổn thương nhỏ hoặc tinh vi có thể khó khăn và có thể bị bỏ sót ngay cả bởi các bác sĩ nội soi có kinh nghiệm. Kiểm tra cẩn thận toàn bộ niêm mạc dạ dày với bơm hơi đầy đủ, được chuẩn bị kỹ bằng chất khử bọt kết hợp với chất tiêu nhầy để cải thiện tầm nhìn; sinh thiết bất kỳ tổn thương nghi ngờ nào là điều cần thiết.
Lập bản đồ sinh thiết dạ dày ở những bệnh nhân và đối tượng có nguy cơ cao:
Có tiền sử gia đình bị ung thư dạ dày
Người nhập cư từ các khu vực có tỷ lệ mắc bệnh cao
Viêm teo, chuyển sản hoặc loạn sản ruột đã biết
Bệnh nhân có các dấu hiệu lâm sàng hoặc nội soi cần cảnh giác.
Sinh thiết nội soi tiêu chuẩn bao gồm tối thiểu hai mẫu sinh thiết không nhắm mục tiêu từ mỗi vị trí sau: Hang vị (cả bờ cong nhỏ và lớn), thân vị (cả bờ cong nhỏ và lớn), góc bờ cong nhỏ. Sinh thiết bổ sung ở những vị trí cảnh báo từ vùng tiền môn vị, phình vị và tâm vị.
Sinh thiết nhắm mục tiêu các vùng không điển hình của niêm mạc dạ dày là cần thiết.
Khi có loét dạ dày, vị trí và số lượng mẫu sinh thiết rất quan trọng. Độ nhạy để phát hiện ung thư dạ dày tăng lên khi có nhiều sinh thiết hơn, nhưng số lượng sinh thiết tối ưu còn đang tranh cãi. Nội soi theo dõi đối với loét dạ dày không phát hiện ung thư dạ dày ở lần nội soi đầu tiên với sinh thiết là ở diễn biến và mức độ đầy đủ của các mẫu sinh thiết có được trong lần nội soi đầu, dạng loét.
KIỂM TRA H. PYLORI
Tất cả bệnh nhân ung thư dạ dày sớm nên được đánh giá tình trạng nhiễm H. pylori và điều trị nếu có bằng chứng. Nếu mô học âm tính với H. pylori, xét nghiệm huyết thanh học để đánh giá.
ĐÁNH GIÁ GIAI ĐOẠN
Di căn hạch trong ung thư dạ dày sớm (EGC)
Tỷ lệ chung của di căn hạch với sang thương T1 theo giai đoạn lâm sàng là 0-15%. Các phát hiện trên nội soi có thể dự đoán giai đoạn khối u với độ chính xác lên đến 78% cho các EGC.
Các yếu tố liên quan đến di căn hạch bạch huyết bao gồm kích thước khối u, loét, kiểu mô học lan tỏa (không biệt hóa) hoặc hỗn hợp (ruột/không biệt hóa), xâm lấn theo chiều sâu, và sự xâm lấn dưới niêm mạc hoặc mạch bạch huyết.
Cắt bỏ qua nội soi
Cắt bỏ qua nội soi được coi là một phẫu thuật vừa đánh giá giai đoạn vừa điều trị EGC. Cắt bỏ toàn bộ khối cho phép phân giai đoạn T của khối u và không loại trừ việc cắt dạ dày tiếp theo nếu việc cắt bỏ không hoàn chỉnh hoặc nếu có các phát hiện mô học không thuận lợi (cho thấy tỷ lệ di căn hạch bạch huyết cao hơn, do đó, phương pháp điều trị phẫu thuật cắt dạ dày được ưu tiên hơn).
Siêu âm nội soi
EUS hiện là phương pháp đáng tin cậy nhất hiện có để đánh giá độ sâu xâm lấn của ung thư dạ dày, đặc biệt đối với tổn thương T1.
ĐIỀU TRỊ
Các phương thức điều trị ung thư dạ dày sớm (EGC) bao gồm cắt bỏ qua nội soi, phẫu thuật cắt dạ dày, điều trị kháng sinh để tiệt trừ Helicobacter pylori và các liệu pháp hổ trợ.
Cắt qua nội soi
Bao gồm cắt bỏ niêm mạc qua nội soi (EMR) hoặc bóc tách dưới niêm mạc qua nội soi (ESD), được lựa chọn cho những bệnh nhân không di căn hạch đáp ứng các tiêu chuẩn chung của cắt bỏ qua nội soi.
ESD đang nổi lên như một kỹ thuật nội soi ưa thích ở châu Á và ở các trung tâm phương Tây có chuyên môn vì nó đạt được biên độ cắt bỏ sâu hơn và cho phép cắt bỏ toàn bộ. EMR có thể được thực hiện để loại bỏ các sang thương chọn lọc kích thước <10 mm.
Tiêu chuẩn cắt bỏ qua nội soi:
● Khả năng cao cắt bỏ toàn bộ thành một khối
● Mô học khối u
• Ung thư biểu mô tuyến biệt hóa
• Khối u giới hạn trong niêm mạc
• Không có sự xâm lấn mạch bạch huyết
● Kích thước và hình thái khối u
• Đường kính ≤20 mm, không loét
Các tiêu chuẩn mở rộng đã được đề xuất bởi các trung tâm ở Đông Á nhưng chủ yếu ở các trung tâm chuyên sâu.
Biến chứng ERM bao gồm chảy máu và thủng, tuy nhiên, vẫn là một phương pháp an toàn có thể thực hiện ngoại trú. Biến chứng của ESD bao gồm thủng (1-5%), thủng muộn (0.5%), chảy máu muộn (3.5-16%), hẹp (tỉ lệ toàn thể 0,7-2%, tâm vị 17%, tiền môn vị 7%), và viêm phổi hít (0,8-2%).
Trong khi ESD mất nhiều thời gian hơn, đòi hỏi kỹ năng nội soi hơn bên cạnh có nhiều biến chứng hơn EMR, ESD có nhiều khả năng cắt bỏ hoàn toàn ung thư dạ dày sớm.
Những trường hợp cắt bỏ qua nội soi không được coi là tiệt căn nên được xem xét phẫu thuật cắt dạ dày.
Cắt dạ dày
Khuyến cáo cắt dạ dày nên được thực hiện cho những bệnh nhân có hạch di căn được phát hiện hoặc nghi ngờ cao để loại bỏ cả khối u và hạch bạch huyết. Cắt dạ dày cho phép đánh giá và loại bỏ các hạch bạch huyết liên quan, vì di căn hạch có liên quan đến sự tái phát của khối u.
Các chỉ định khác cho cắt dạ dày thay vì cắt bỏ nội soi là:
● Khả năng cắt bỏ nội soi thành công thấp (ví dụ: cắt không thành khối)
● U giới hạn ở niêm mạc không biệt hóa (ung thư biểu mô tuyến kém biệt hóa hoặc vòng nhẫn)
● U dưới niêm mạc mọi kích thước, mô học bất kỳ
● Bằng chứng về sự xâm lấn mạch bạch huyết (bạch huyết hoặc tĩnh mạch) trong khối u nguyên phát
● Bờ cắt dương tính sau EMR hoặc ESD
Mặc dù cắt bỏ nội soi có thể được sử dụng để điều trị cho những bệnh nhân đáp ứng các tiêu chí thích hợp ở các nước có tỷ lệ mắc ung thư dạ dày sớm cao và các nguồn lực thích hợp, nhưng cắt dạ dày vẫn là phương pháp được sử dụng rộng rãi nhất trên toàn thế giới để điều trị ung thư dạ dày sớm.
Kích thước khối u lớn hơn, xâm lấn theo chiều sâu, mô học không biệt hóa và di căn hạch liên quan đến tiên lượng xấu hơn ở bệnh nhân sau phẫu thuật cắt dạ dày.
Tiệt trừ Nhiễm Helicobacter pylori
Khuyến cáo tiệt trừ Helicobacter pylori (H. pylori) cho những bệnh nhân ung thư dạ dày giai đoạn sớm được phát hiện bị nhiễm. Nhiễm H. pylori là một yếu tố nguy cơ đã được xác định rõ đối với cả ung thư dạ dày sớm và ung thư tiến triển. Ngoài ra, nhiễm H. pylori có liên quan đến sự phát triển của ung thư dạ dày mới sau cắt dạ dày, việc loại trừ tận gốc làm giảm nguy cơ phát triển ung thư dạ dày mới sau khi điều trị ung thư dạ dày sớm.
Tải lượng vi trùng H. pylori có thể giảm khi bắt đầu xuất hiện các tổn thương tiền ung thư và ung thư biểu mô tuyến, do đó làm giảm độ nhạy của sinh thiết. Trong trường hợp sinh thiết âm tính với H. pylori, tình trạng nhiễm trùng cần được xác định bằng xét nghiệm huyết thanh. Bất kỳ bệnh nhân nào có huyết thanh dương tính nhưng không có tiền sử chắc chắn đã được điều trị H. pylori nên được điều trị, ngay cả khi sinh thiết âm tính.
TIÊN LƯỢNG
Tiên lượng khi không điều trị
Một báo cáo ban đầu từ Nhật Bản cho rằng nếu không điều trị, 63% bệnh nhân ung thư dạ dày giai đoạn đầu sẽ tiến triển thành bệnh ở giai đoạn cuối trong vòng 5 năm (6-88 tháng). Ung thư dạ dày giai đoạn đầu có thể biểu hiện trạng thái sinh học siêu ổn định, với số lần tăng gấp đôi theo thứ tự trong vài năm, so với ung thư giai đoạn muộn với số lần tăng gấp đôi dưới một năm.
Tiên lượng sau điều trị
Tỷ lệ sống sót sau 5 năm đối với ung thư dạ dày sớm được điều trị sớm là trên 90%: gần 100% đối với ung thư niêm mạc và 80-90% đối với khối u dưới niêm mạc.
Tỷ lệ sống còn sau 5 năm tương tự giữa những bệnh nhân được cắt bỏ nội soi (96%) và phẫu thuật cắt dạ dày (94%).
Tỷ lệ tái phát sau phẫu thuật là khoảng 1-5% trong các báo cáo từ Hàn Quốc và Nhật Bản và 5-15% trong các nghiên cứu từ các trung tâm phương Tây. Trong số những bệnh nhân được cắt bỏ qua nội soi, tỷ lệ tái phát đã được báo cáo là từ 0-30%. Tỷ lệ tái phát cao hơn ở những người không được cắt thành 1 khối.
Tiên lượng liên quan đến di căn hạch
Theo Y văn, có tới 10% trường hợp ung thư dạ dày sớm ở niêm mạc và 20-30% trường hợp ung thư dạ dày sớm dưới niêm mạc sẽ có di căn hạch bạch huyết.
THEO DÕI SAU ĐIỀU TRỊ
Theo sau điều trị là hết sức quan trọng. Tại Trung tâm Nội soi-Phẫu thuật nội sooi Tiêu hóa chúng tôi có kế hoạch theo dõi cụ thể cho từng người bệnh sau cắt qua nội soi, phẫu thuật cắt dạ dày.
11/9/2021
TS.BS ĐỖ MINH HÙNG
